جدیدترین مطالب

فصلنامه «گام سوم» شماره ۴ و ۵
در این نوبت از فصلنامه گام سوم دو شماره «۴ تابستان» و «۵ پاییز» بهطور همزمان منتشر شده است که همچون شمارههای پیشین شامل مقالات متنوعی در موضوعات اقتصاد، آینده مشاغل، خانواده، نوشتار و سیاست به همراه دو پرونده با موضوعات داغ روز میشود.

۱۳ رفتار غیرمعمول مدیران موفق که شاید شما را شگفتزده کند!
ادارهی یک شرکت کاری پر استرس است، بهویژه اگر یکی از بزرگترین شرکتهای جهان را مدیریت کنید. این میزان بالای استرس میتواند به عادتهای روزانهی شدید و غیرمعمول منجر شود. در ادامه، برخی از عجیبترین روالهای روزانهی مدیرعاملها آمده است.

چرا نترسیدن شرط یافتن پاسخهای مهم است؟
فهمیدم سلامت روانم بهتر شده است، وقتی به خارج از کشور رفتم و دیگر دچار شوک فرهنگی نشدم.من بخش زیادی از خودم را در دخترانم میبینم. آنها مشتاقاند وظایفشان را درست انجام دهند و اگر احساس کنند چیزی ممکن است «نامناسب» به نظر برسد، ناراحت و آشفته میشوند.

داستان های علمی تخیلی؛ پلی میان تخیل و ارتباط علمی مؤثر
وقتی وارد دوره دکترایم شدم، میدانستم به همان اندازه که از انجام پژوهش لذت میبرم، عاشق انتقال علم به عموم مردم نیز هستم. اما خیلی زود پژوهش بیشتر وقت مرا بلعید. اغلب تا نیمههای شب کار میکردم و بیشتر آخر هفتههایم صرف آمادهسازی آزمایشها، گردآوری دادهها یا جبران عقبماندگی از انبوه پایانناپذیر مقالات علمی روی میزم میشد.
پربازدیدترین مطالب

جهان خسته از نابرابری و ثروتمندان
با تشدید بحرانهای محیطزیستی، اجتماعی و انسانی، جهان دیگر قادر به تحمل دو چیز نیست: ۱- هزینههای نابرابری اقتصادی ۲- جامعه ثروتمندان. کاهش نابرابری اقتصادی بهتنهایی درمانی برای این بحرانهای جهانی نیست، اما نقش محوری در حل همه آنها دارد.

روند ۱۰۰ ساله تغییر اشتغال زنان به روایت تصویر
نگاهی به تصاویر صد سال گذشته نشان میدهد که زنان چگونه از جنگهای جهانی تا قرن ۲۱، توانستند مرزهای شغلی را جابهجا کنند و مسیر جدیدی در تاریخ نیروی کار رقم بزنند.

هوش مصنوعی و سیاست: چگونه بفهمیم چه چیزی و چه کسی واقعی است؟
اگر خوششانس باشیم، فناوریهای جدید فقط باعث سردرگمی مختصری میشوند. وگرنه، حوزه سیاسی ما میتواند برای همیشه تغییر کند.
نویسنده: چارلی هوبان و ریچل زلدین مترجم: نیوشا امیدی ۷ مرداد ۱۴۰۳
آینده مراقبتهای بهداشتی: ۸ روند کلیدی تا سال ۲۰۳۵
چالشهای صنعت سلامت در سال ۲۰۳۵ طاقتفرسا خواهند بود. این صنعت باید با مدلهای جدید، نقشهای جدید و قوانین جدید، چهرهای متفاوت به خود بگیرد. این مقاله بخشی از گزارش طراحی برای ۲۰۳۵ است که ایدههایی برای بازسازی نظام سلامت آمریکا پیشنهاد میدهد و مطالعه آن برای فعالان حوزه سلامت مفید خواهد بود.
این مطلب نوشتهای است از چارلی هوبان، ریچل زلدین و همکاران که با عنوان
8SOCIETAL SHIFTS THAT WILL RESHAPE HEALTHCARE BY2035
در وبسایت Oliver Wyman’s منتشر شده است. ترجمه این مطلب توسط نیوشا امیدی انجام شده و در اختیار خوانندگان گرامی قرار میگیرد.
چندین نیروی محرک تا سال ۲۰۳۵ کل اقتصاد و به ویژه حوزه سلامت را بازسازی خواهند کرد که بسیاری از آنها هم اکنون در حال ریشه دواندن هستند. در ادامه به هشت تغییر اساسی اشاره میگردد که قرار است وضعیت آینده را تعریف کنند. این روندها، از تأثیرات اجتماعی ناشی از افزایش سن جمعیت گرفته تا ادغام مداوم فناوریهای پیشرفته، بر نحوه برخورد ما با مراقبتهای بهداشتی تأثیر خواهند گذاشت.
تأثیر افزایش جمعیت سالمند بر مراقبتهای بهداشتی
وضعیت فعلی: جمعیت سالمندان در حال انفجار است. ایالات متحده بین سالهای ۲۰۱۰ تا ۲۰۲۰ شاهد بزرگترین افزایش جمعیت افراد ۶۵ ساله و بالاتر از دههی ۱۸۸۰ بود. در حال حاضر، سهم سالمندان از کل جمعیت آمریکا ۱۷ درصد است (یک نفر از هر شش نفر)، در حالی که در سال ۲۰۱۰ این رقم ۱۳ درصد بود (یک نفر از هر هشت نفر). این افزایش بر کل جامعه تأثیراتی گسترده دارد:
- کاهش بهرهوری (افزایش ۱۰ درصدی سهم جمعیت بالای ۶۰ سال، رشد سرانهی تولید ناخالص داخلی را ۵.۵ درصد کاهش میدهد)
- افزایشِ هزینههای مراقبتهای بهداشتی و تغییر نیروی کار و پویایی مراقبت برای رسیدگی به این موج سالمندی.
وضعیت سال ۲۰۳۵: تا سال ۲۰۳۵، حدود ۲۶ درصد (یک نفر از هر چهار آمریکایی) را سالمندان تشکیل خواهند داد. این امر تقاضا برای خدمات مراقبتهای بهداشتی را افزایش میدهد: تقریباً ۹۵٪ از بزرگسالان سالمند، حداقل یک بیماری مزمن دارند و ۸۰٪ از آنها دو بیماری یا بیشتر دارند. از آنجایی که استفاده از تختهای بیمارستانی تحت پوشش بیمه درمانی دولتی (Medicare) بیش از چهار برابر استفاده از تختهای بیمارستانی بازرگانی است، انتظار میرود که تعداد کل روزهای بستری افزایش یابد و فشار بیشتری بر بودجه دولت وارد شود. همه افراد در نیروی کار شروع به ایفای نقش مراقبتکننده مینمایند و بسیاری از آنها همزمان از والدین و فرزندان خود مراقبت خواهند نمود.
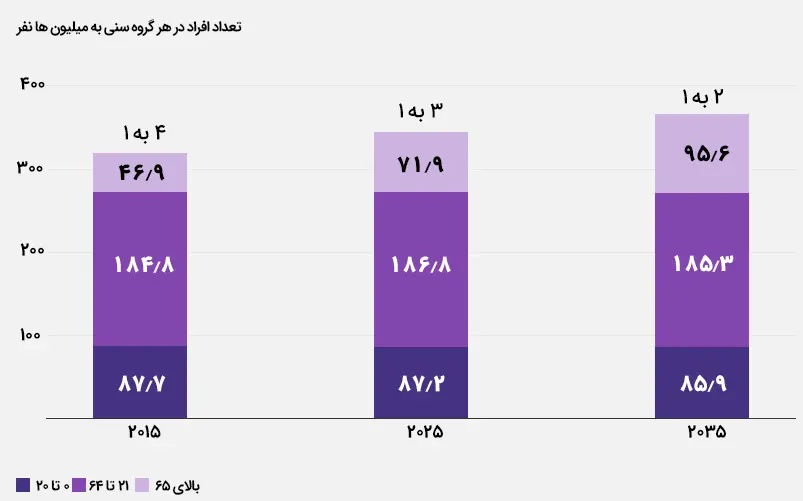
واکنش نظام سلامت به تغییرات نیروی کار ایالات متحده
وضعیت فعلی: نیروی کار ایالات متحده نسبت به کل جمعیت در حال کاهش است. نسبت نیروی کار به جمعیت سالمند از ۴ به ۱ در سال ۲۰۱۵ به ۳ به ۱ امروز کاهش یافته است. بخش مراقبتهای بهداشتی نیز از این روند مستثنی نیست و با کمبود نیروی کار مواجه است. کمبود نیروی متخصص مراقبتهای اولیه ۴.۹ درصد، متخصصان ۲.۸ درصد و پرستاران ۱.۹ درصد است. عواملی که این روند را تشدید میکنند عبارتند از: فرسودگی شغلی، افزایش سن نیروی کار و جابهجایی مکرر شغل. از طرفی سن ۴۰ درصد از پزشکان فعال ۵۵ سال یا بالاتر است. همچنین ماهانه حدود دو میلیون کارمند، شرکت بیمه سلامت خود را تغییر میدهند. این عوامل در کنار هم باعث کمبود نیروی کار در بخش سلامت شده است.
وضعیت سال ۲۰۳۵: با نزدیک شدن نسبت نیروی کار و سالمند به (۲ به ۱) در دهه آینده، وضعیت کمبود کارکنان، به ویژه برای پزشکان، بدتر خواهد شد. پیشبینی میشود کمبود تقاضا برای پزشکان مراقبتهای اولیه ۱۰.۶ درصد، متخصصان ۷.۵ درصد و پرستاران ۵.۹ درصد باشد. در کل، نیروی کار قدرت چانه زنی بیشتر و وابستگی کمتری به کارفرمایان خود در طولانی مدت خواهد داشت، که این امر کارفرمایان را مجبور میکند تا به بهبود مزایا و بستههای استخدامی خود ادامه دهند. آنها فراتر از مزایای ارتقا یافته، باید برای جذب استعدادهای جدید، برنامههای کاری انعطافپذیرتر و فرصتهای توسعه شغلی ایجاد کنند. همچنین، به دلیل افزایش جابهجایی کارکنان، کارفرمایان باید سریعتر به بازگشت سرمایه برسند و به دنبال راهحلهای اثباتشده در زمینه برنامههای بهداشتی باشند.
پاسخگویی به انتظارات مصرفکنندگان در مراقبتهای بهداشتی
وضعیت فعلی: مصرفکنندگان به برندهایی اهمیت میدهند که کیفیت، راحتی و قابلیت اعتماد را ارائه کنند. در واقع، ۸۵ درصد از مصرفکنندگان «کیفیت» را به عنوان «عامل تعیینکننده» در انتخاب برند و ۸۴ درصد «راحتی» را در اولویت قرار دادند، ۸۱ درصد از مصرفکنندگان نیز به «اعتماد» اشاره کردند. مراقبتهای بهداشتی نیز از این قاعده مستثنی نیست. بیش از ۹۰ درصد از مردم میگویند «راحتی» مهمترین عامل در انتخاب پزشک عمومی آنهاست. علاوه بر این، مصرفکنندگان به طور فزایندهای برای به دست آوردن اطلاعات بهداشتی به منابعی خارج از طب رایج روی میآورند: ۱۶ درصد به دنبال اطلاعات بهداشتی قابل اعتماد در اخبار، ۱۱ درصد در رسانههای اجتماعی و ۳۹ درصد در موتورهای جستجو هستند. مصرفکنندگان همچنین خواستار توجه بیشتر برندها به مسائل گسترده جامعه هستند، به همین دلیل اهمیت پلتفرمهای «محیط زیستی»، «اجتماعی» و «حاکمیتی» افزایش مییابد. شرکتهایی که برای این مسئله اولویت قائل هستند، از ۳ تا ۸ درصد عملکرد بهتری نسبت به معیارهای بازار داشتهاند.
وضعیت سال ۲۰۳۵: در طول دهه آینده، مصرفکنندگان همچنان به دنبال دریافت مشاوره از طریق کانالهایی خواهند بود که به آنها اعتماد دارند؛ خواه از طریق یک فرد تأثیرگذار در رسانههای اجتماعی یا گوینده خبری مورد علاقهشان یا یک رهبر جامعه. شرکتهای مراقبتهای بهداشتی باید خود را با این روند وفق دهند تا به یکی از این صداهای قابل اعتماد تبدیل شوند. شرکتها میتوانند رویکردهای مختلفی را در پیش بگیرند، از جمله اینکه خودشان به افرادی تأثیرگذار تبدیل شوند. در اجلاس نوآوری سلامت Oliver Wyman در سال ۲۰۲۳، دکتر آستین چیانگ، پزشک مشهور تیکتاک، بر اهمیت حضور فعال سازمانهای مراقبتهای بهداشتی در رسانههای اجتماعی برای مقابله با اطلاعات غلط تأکید کرد. شرکتهای مراقبتهای بهداشتی همچنین باید تأثیر خود را بر ابتکارات اقلیمی و عدالت اجتماعی نشان دهند. ۶۰ درصد از مصرفکنندگان امروزه، رفتارهای خرید خود را بر اساس معیارهای زیستمحیطی و اخلاقی پایهگذاری میکنند و این رقم سالانه ۱۰ درصد افزایش خواهد یافت. این موضوع، شرکتها را مجبور میکند برای همگام شدن، مدلهای کسبوکار خود را تغییر دهند.
تأثیر فناوری بر کارآیی مراقبتهای بهداشتی
وضعیت فعلی: طی یک دهه گذشته، شاهد بهکارگیری هدفمند فناوری در تقریباً تمامی جنبههای مراقبتهای بهداشتی بودهایم. تلهمطب و پایش از راه دور به اموری عادی تبدیل شدهاند. وظایف اداری در بخش پشتیبانی در حال خودکار شدن هستند. فناوریهای پیشرفته مانند جراحی رباتیک، مرزهای امکانات در اتاق عمل را جابجا میکنند. همچنین در زمینه ذخیرهسازی دادهها و قابلیت همکاری بین سیستمها، پیشرفتهای مستمری صورت گرفته است، هرچند موفقیت در این زمینه هنوز کامل نیست. احتمالا شروع با این حوزههای بهبود منطقی بود، حوزههایی که جایگزین راحتتری برای بیماران و پزشکان فراهم میکنند و نیاز به مدرک پزشکی ندارند.
وضعیت سال ۲۰۳۵: فناوری در این موارد گستردهتر و به امری پیشفرض تبدیل خواهد شد. شاهد گسترش فناوری مرتبط با مصرفکننده خواهیم بود. قابلیت همکاری بین سیستمها، مسیر را برای ورود نقشآفرینان جدید و رشد بازار هموار میکند و دادههای جامع سلامت برای اندازهگیری سلامتی و هدایت تصمیمگیری، مورد استفاده قرار خواهند گرفت. با پیشرفت هوش مصنوعی [همانطور که در نمونهای از Chat-GPT که در پاسخ به سؤالات بیماران عملکرد بهتری نسبت به پزشکان داشت، مشاهده کردیم]، مدلهای سلفسرویس همچنان به رشد خود ادامه خواهند داد و جایگزین بسیاری از تعاملات با شدت پایینتر میگردند که امروزه به صورت حضوری انجام میشوند. امروزه، ۶۳ درصد از پزشکان بر این باورند که مراقبتهای اولیه مجازی تا سال ۲۰۲۷ جایگزین مراقبتهای اولیه حضوری خواهند شد. ایالتهایی مانند تنسی و تگزاس در حال حاضر برای مقرراتی که با حذف الزام مجوز ایالت به ایالت، به این تحولات کمک میکنند، پافشاری مینمایند. این جنبشی است که در دهه آینده ادامه خواهد یافت. در نهایت، انتظار داریم که دادهها به طور فزایندهای عملی شوند و تصمیمگیریهای روزانه رفتاری و پزشکی مانند پرهیز از غذاهای خاص و ورزش در زمانهای مشخص را هدایت کنند.
آینده نوآوری در زمینه دارو
وضعیت فعلی: تعداد بیماریهای لاعلاج رو به کاهش است و درمان آنها با سرعت و هزینه کمتری انجام میشود. نوآوریهایی مانند Teplizumab[1] برای دیابت نوع ۱ یا آنتیبادیهای مونوکلونال ضد آمیلوئید بتا برای بیماری آلزایمر، تغییر جهت درمانهای سلولی و ژنی به سمت بیماریهایی با نشانههای شایعتر مانند کمخونی داسیشکل و پارکینسون، و همچنین درمانهای با طراحی اختصاصی بر اساس ویژگیهای ژنوتیپی/فنوتیپی خاص، موجب افزایش طول عمر و کیفیت زندگی در آمریکا شده است.
وضعیت سال ۲۰۳۵: هزینه کلی دارو در ایالات متحده به نزدیک ۱.۴ تریلیون دلار خواهد رسید. درمان ژنی به طور گسترده مورد پذیرش قرار خواهد گرفت. بر اساس خط تولید فعلی داروها، انتظار میرود تا سال ۲۰۳۵ بیش از یک میلیون آمریکایی با درمان ژنی تحت درمان قرار گیرند. البته این پیشرفت بدون هزینه نخواهد بود - بیش از ۸۰ میلیارد دلار برای درمانهای ژندرمانی سلولی (CGT) در سطح جهانی هزینه خواهد شد. برای مدیریت این هزینهها، مدلهای تأمین مالی جدیدی ظهور خواهند کرد. همچنین با توجه به گرانقیمت بودن این درمانها، ارزیابی دقیق نتایج و ارزش آنها توسط تأمینکنندگان مالی افزایش خواهد یافت. اگرچه هنوز شاهد کمبود سرمایهگذاری در حوزههای درمانی مهم مانند بیماریهای عفونی خواهیم بود، اما پیشرفتهای قابل توجهی در این زمینه در دهه آینده دستاوردهای بزرگی به همراه خواهد داشت.
پیمودن چالشهای تأمین مالی دولتی در بخش مراقبتهای بهداشتی
وضعیت فعلی: هزینههای دولتی برای مراقبتهای بهداشتی به بالاترین میزان خود رسیده است، به طوری که هزینههای Medicare در سال ۲۰۲۲ به ۷۴۴ میلیارد دلار رسیده است، در حالی که این رقم در یک دهه قبل ۴۶۶ میلیارد دلار بود. دولت فدرال با استفاده از روشهایی مانند قانون کاهش تورم، تغییرات مختلف در تعدیل ریسک در مزایای Medicareو مجموعهای از برنامههای آزمایشی که مرکز نوآوری مدیکر و مدیکید بر روی عوامل خاص افزایش هزینه تمرکز کرده است، نقش فعالتری در کنترل هزینهها ایفا میکند. ایالتها نیز در حال افزایش تلاشهای خود هستند، از جمله مدل هزینه کل مراقبت مریلند و برنامه سلامت روستایی پنسیلوانیا.
وضعیت سال ۲۰۳۵: روند بالای هزینههای دولتی همچنان ادامه خواهد داشت. آمارهای جمعیتی نشان میدهند که افراد بیشتری تحت پوشش برنامههای تأمین مالی دولتی قرار خواهند گرفت. پیشبینی میشود هزینههای Medicare در سال ۲۰۳۳ به ۱.۷ تریلیون دلار افزایش یابد. راههای موجود برای کسب درآمد از برنامههای حمایتشده توسط دولت کاهش خواهد یافت یا حذف خواهد شد، زیرا دولت به دنبال کاهش بیشتر هزینهها است. از جمله این اقدامات میتوان به هدف قرار دادن برنامههایی که بهعنوان حفرههای قانونی دیده میشوند، افزایش مذاکرات قیمت دارو، یا کاهش 340B (برنامه تخفیف قیمت دارو) و صدور صورتحساب مبتنی بر ارائهدهنده اشاره کرد. علاوه بر این، ایالتها و دولت فدرال به دنبال گسترش برنامههای هزینه کل مراقبت بر اساس موفقیتهای اولیه خواهند بود.
فشارهای فزاینده در ارائه مراقبتهای بهداشتی
وضعیت فعلی: بیمارستانها در حال حاضر برای بقا تلاش میکنند. اقتصاد سنتی بیمارستان تحت فشار عوامل خارجی [نرخ بازپرداخت، جمعیت سالخورده و ترکیب پرداخت کننده] و داخلی [هزینههای رو به افزایش دستمزد، پیچیدگی عملیاتی] قرار گرفته است. این عوامل بر عملکرد مالی تأثیر گذاشتهاند. درصد بیمارستانهایی با حاشیه سود عملیاتی منفی از حدود ۲۸ درصد در سال ۲۰۱۰ به حدود ۵۳ درصد در سال ۲۰۲۲ افزایش یافته است. رقبای جدید مانند شرکتهای تازهوارد و بیمهگرانی که به دنبال ادغام عمودی هستند، به مراکز سودآور سنتی مانند ارائه خدمات مراقبت در منزل و مجازی توسط یونایتد هلثکر، خریداری وانمدیکال توسط آمازون و بخش اورنورت سیگنا، به این حوزه وارد شدهاند.
وضعیت سال ۲۰۳۵: برای حفظ امکان ادامه فعالیت، انتظار میرود ارائه دهندگان خدمات درمانی با سرعت بیشتری وارد حوزه ریسکپذیری شوند. این موضوع باعث افزایش سرمایهگذاری در مکانهای جایگزین ارائه خدمات مانند مراکز جراحی سرپایی و خدمات بیمارستانی در منزل خواهد شد. همچنین پیشبینی میکنیم مدلهای جدید مراقبت غیرهمزمان[2] توسعه پیدا کنند. این تلاشها منجر به کاهش هزینهها، حفظ کیفیت و اطمینان از عدم انحراف خدمات توسط بیمهگذاران میشود. علاوه بر این، توسعه عمیقتر طرحهای بهداشت جمعیت، ادغام عمودی[3] و افزایش اجرای مراقبتهای مبتنی بر ارزش، منجر به جهتگیری بیشتر به سمت خدمات متمرکز بر مصرفکننده خواهد شد.
تحول مراقبت مبتنی بر ارزش در نظام سلامت
وضعیت فعلی: فشار بر اقتصاد سنتی [بخش سلامت] افزایش یافته است. عواملی مانند شفافیت بیشتر قیمت، همگرایی با رشد آهسته در تعریف کیفیت، قابلیت همکاری بین سیستمها و اهمیت روزافزون مراقبت پیشگیرانه، در این امر نقش دارند. یکی از راههایی که صنعت به فشار ناشی از سیستم بازپرداخت مبتنی بر خدمت پاسخ میدهد، پذیرش مراقبت مبتنی بر ارزش است. چه به اجبار و چه به اختیار. این ایده چندان جدید نیست؛ ما ۱۵ سال است که دربارهاش صحبت میکنیم، اما شاید ناامیدکننده باشد که در سال ۲۰۲۰ تنها ۴۰ درصد از پرداختها به مدلهای جایگزین پرداخت و تنها ۲۳ درصد به سیستمهای مبتنی بر پاداش عملکرد (که در صورت بهبود عملکرد، پاداش دریافت میشود) مرتبط بود.
وضعیت سال ۲۰۳۵: در سال ۲۰۳۵ شاهد پذیرش گسترده مدلهای مالی مبتنی بر سرانه و ریسکپذیری نزولی خواهیم بود. مراقبت مبتنی بر ارزش به تدریج با سایر مدلهای مراقبتی، مانند سلامت رفتاری، ادغام خواهد شد. در عین حال، بیمهگذاران با پیشروی به سمت ارائه خدمات مراقبتی، که با مراقبتهای اولیه شروع میشود و به طور فزایندهای مراقبت در منزل و تخصصهای هدفمند را در بر میگیرد، به دنبال کنترل مستقیم هزینهها خواهند بود.
چالشهای سال ۲۰۳۵ طاقتفرسا خواهند بود. این صنعت باید با مدلهای جدید، نقشهای جدید و قوانین جدید، چهرهای متفاوت به خود بگیرد. این مقاله بخشی از گزارش طراحی برای ۲۰۳۵ است که فصلهای بعدی این گزارش، تغییرات بزرگی را که صنعت متحمل خواهد شد و چگونگی ظهور بازارهای جدید مراقبتهای بهداشتی برای مقابله با این چالشها را برجسته خواهد کرد.
درباره نویسندگان:
چارلی هوبان و ریچل زلدین؛ شریک در گروه سلامت و علوم زیستی در شرکت الیور وایمن هستند.
پینوشتها:
[1]- یک داروی پادتن مونوکلونال است که میتواند شروع دیابت نوع ۱ را در افراد پرخطر در طی دو سال پس از درمان به طور قابل توجهی (تا حدود ۷۰درصد) به تأخیر بیندازد.
[2]- (Asynchronous Care Models): این مدلها معمولاً از تکنولوژیهای دیجیتال استفاده میکنند تا امکان تبادل اطلاعات، مشاوره و نظارت بر بیماران را بدون نیاز به حضور فیزیکی همزمان فراهم کنند. برخی از ویژگیها و مزایای این مدلها عبارتند از: انعطافپذیری زمانی، کاهش هزینهها، افزایش دسترسی به خدمات و افزایش کارایی.
[3] (Vertical Integration): یک استراتژی در کسبوکار و مدیریت سازمانها است که در آن یک شرکت یا سازمان کنترل بیشتری بر زنجیره تأمین خود بهدست میآورد. در صنعت بهداشت و درمان، ادغام عمودی میتواند به این معنا باشد که یک بیمارستان یا سیستم بهداشتی، بخشهای مختلفی از خدمات درمانی مانند کلینیکها، مراکز تشخیصی، داروخانهها، و حتی شرکتهای بیمه را تحت کنترل خود در میآورد.